腰痛の種類
腰痛の種類
定期的に行われる厚生労働省の国民生活基礎調査によれば,有訴者率,受診率ともに腰痛は例年上位を占めています.欧米など先進諸国でも腰痛は医療施設受診をもたらす最も多い症状のひとつと言われています.このように腰痛は国民を悩ます最も一般的な症状のひとつといっても過言ではありませんが,その定義には曖昧な部分も多いのが現状です.その理由として,腰痛があくまで「症状」を表す名称であり,「疾患名」を指すものではない事実があります.当然,腰痛を引き起こす様々な疾患が根底にありますが,定義に際しては注意深い検討が必要となります.
1)疼痛の部位からの定義
体幹後面に存在し,第12肋骨と殿溝下端の間にある,少なくとも1日以上継続する痛みとされます.腰痛には,神経根性または馬尾性の下肢症状(痛みやしびれ)や関連痛と呼ばれる下肢痛を伴う場合があり,腰痛の診断,治療を考える上で痛みの部位には注意が必要です.
2)発症からの有症期間による定義
腰痛発症からの有症期間による定義に関しては,発症からの期間別に,急性腰痛, 亜急性腰痛, 慢性腰痛とそれぞれ定義されます.急性腰痛を発症から4週間未満と定義することが一般的であり,慢性腰痛を「3ヵ月以上継続する腰痛」と定義することもほぼ確立されたものです.
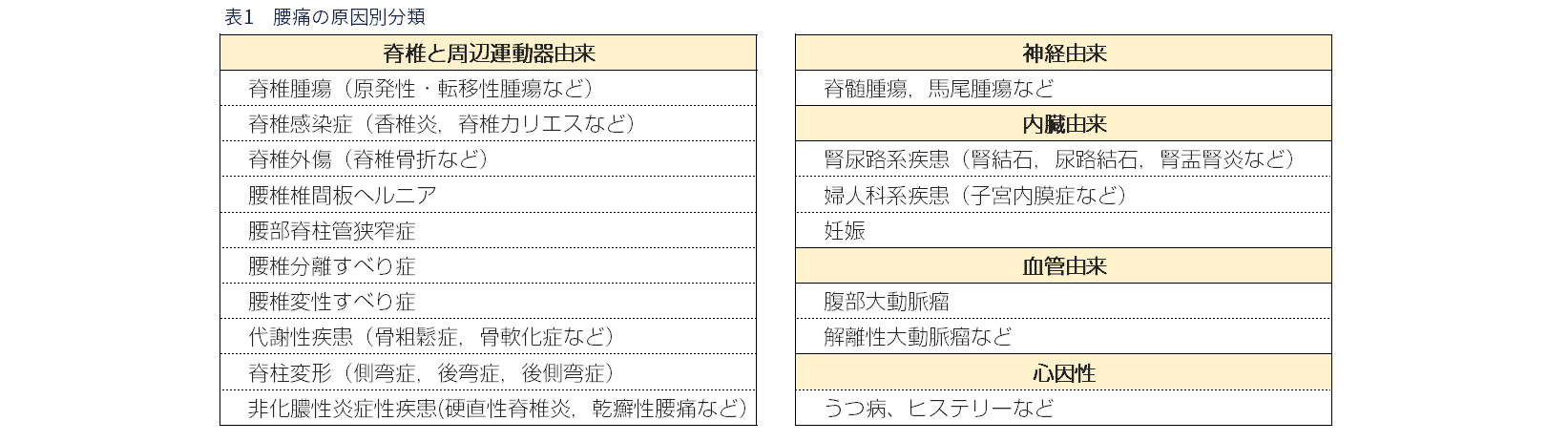
3)腰痛を引き起こす原因別による分類
腰痛は,椎間板,椎間関節,筋・筋膜等の脊柱を構成する数多くの解剖学的組織からだけでなく,神経や他内臓疾患,血管など様々な疾患・外傷により生じます(表1).
代表的な腰痛の種類と治療法
1.腰椎椎間板ヘルニア
椎間板は中心部の髄核と呼ばれるゼリー状の柔らかい組織と, その周囲の線維輪と呼ばれる丈夫な外層とで構成されています.線維輪はバームクーヘンのような年輪状の構造となっており,何らかの原因によって線維輪に亀裂が生じると,中心部分の髄核が押し出され突出します.この病態が腰椎椎間板ヘルニアです.この突出した椎間板により神経が圧迫されることで痛みを生じます.腰椎椎間板ヘルニアでは,もちろん腰痛を訴えることもありますが,臀部から下腿にかけての疼痛が主体となります.急性期は斧で下肢を切られる痛みと称されます.ヨーロッパで発見されたアイスマンというミイラの解析ではこの頃より椎間板ヘルニアはあったとされ,日本の縄文時代に相当する歴史があります. 腰椎椎間板ヘルニアの原因として,遺伝的素因(椎間板ヘルニアになりやすい遺伝子が見つかっています),肉体労働などによる腰部への過剰な負荷,生活習慣(喫煙,運動不足等)等さまざまな要因が挙げられており,総合して発症すると考えられています.好発年齢は20~40歳ですが,小中学生や高齢者が発症することもあります.MRIによる画像検査で診断が可能です.
治療法は保存治療が第一選択です.最近の研究で8-9割の患者さんでは椎間板ヘルニアになっても,自らの免疫力でそのヘルニア塊が2-3ヶ月以内に改善することが分かっています.即手術療法を選択するのではなく,消炎鎮痛剤の内服,湿布,ブロック療法,運動療法にて基本的には対処するのが望ましいでしょう.
椎間板ヘルニアの手術については,早く社会復帰を希望される方や保存治療を行っても痛みが改善しない方の場合に検討されます.ただし手術療法を選択しても, 突出した椎間板(ヘルニア)を取る手術なので椎間板本体は残存します.そのために椎間板ヘルニアの再発は5-8%の患者さんに発症すると考えられています.
また近年,新たな治療法として椎間板内に直接薬剤を注入する「椎間板内酵素注入療法」が行われています.これは, コンドリアーゼと呼ばれる薬剤を椎間板内に投与することで, 椎間板を構成する主要な成分を分解し, 内部の圧力を減少させるものです.その結果, 椎間板ヘルニアによる神経への圧迫が軽くなり,下肢痛や腰痛などの症状が改善することが期待されます.体に負担の少ない治療法ですが, 全ての腰椎椎間板ヘルニアに適応となるわけではありません.症状や椎間板の状態をMRIなどの画像検査を通じて評価し, 治療の適応が判断されます.
2.腰部脊柱管狭窄症
腰部脊柱管狭窄症は,神経の通り道である脊柱管がさまざまな原因で狭くなり,その中に包まれている馬尾,神経根が慢性的に絞扼され,神経症状が生じた状態です. 多くは脊柱管の後方にある黄色靭帯の加齢に伴う肥厚や,前方からの膨隆した椎間板により脊柱管が狭くなります.多くの場合,動作時の下肢の痺れ感や痛み, 脱力感を生じます.特徴的な症状は歩行時に下肢痛や痺れが徐々に強くなり, 休憩が必要となる状態で間欠跛行と呼ばれます.腰を前に曲げたりしゃがむと症状が緩和することが多く,例えばショッピングカーを押しながら前傾姿勢で歩くことができたり,自転車などは乗れることも多いといわれています.
腰部脊柱管狭窄症は遺伝的素因,加齢によるものがほとんどで,55~80歳代に多くみられます.超高齢社会を迎え寿命が延びたことにより,腰部脊柱管狭窄症も増えてきており,診断は殆どの場合医師の診察とMRIで可能です.
治療は運動療法や薬物療法等の保存療法や手術療法が行われます.薬物療法については, 消炎鎮痛薬の他, 圧迫されている神経への血管拡張と血流量の増大を目的に,プロスタグランジンE1製剤を用いることがあります.また, プレガバリンやミロガバリンといった神経障害性疼痛治療薬も効果があるとされております.保存療法で効果が乏しい場合に手術が考慮されます.手術は症状や病態によってインプラントを用いる固定手術や狭くなった脊柱管を拡大する除圧術が行われます.手術をしても症状の全てを摂ることは難しく,圧迫された神経の障害は残存するため,足首以下や足裏の痺れなどは取れないことが多いといわれています.
3.骨粗鬆症と圧迫骨折
骨粗鬆症とは, 骨の量(骨量)が減って骨が弱くなり, 骨折しやすくなる病気です.
日本には1000万人以上が骨粗鬆症といわれており, 高齢化に伴いその数は増加傾向にあります.女性は閉経するとホルモンバランスが乱れ,骨を作る骨芽細胞と骨を壊す破骨細胞の機能のバランスが崩れやすくなるため, 骨粗鬆症は女性に多くみられます.正確に調べる場合は様々な検査法がありますが,一番簡単な方法は手のレントゲンを撮る方法です(MD法).また,より正確な測定方法として腰椎や大腿骨の骨密度を測定するDEXA法があります.最近では採血や尿検査で現在の骨代謝の状態も簡単に知ることが出来ますので,投薬の目安となります.50歳以上の女性に多くみられますが,若い人でもたとえば膠原病などでステロイドを使っていると骨粗鬆症になりやすいといわれています.もちろん加齢により骨量が減少するため男性にもみられる疾患です.骨粗鬆症による腰痛は,ほとんどの場合が圧迫骨折に基づくもので,軟性コルセットの装着,消炎鎮痛薬や骨粗鬆症治療薬などで治療を行います.骨密度の低下が著しい場合や多発圧迫骨折を来した場合などは注射製剤などのより強力な治療薬を用いることがあります.
4.ぎっくり腰(急性腰痛)
ぎっくり腰は非常に強い腰痛を生じ急性腰痛と呼ばれます.一般にはバームクーヘン状の椎間板に微細な亀裂が入った状態と考えられておりますが,椎間関節由来もあるなど, 日常的な病気にもかかわらず病態がはっきりとは分かってはいません.経過観察のみで概ね一週間で修復され治癒するので,湿布,消炎鎮痛剤の内服などで自然軽快します.
5.脊椎の周囲から来る腰痛(筋肉・内臓など)
年齢と共に腹筋, 背筋や下肢の筋力が落ちる(サルコペニア)と体の姿勢が悪くなり,腰痛の原因となります.筋量低下は腰痛の強度と相関するため,運動不足,肥満,生活習慣病による筋量低下は運動や活動性を維持することが最も重要となります.歩行速度や握力測定, 生体電気インピーダンス法(BIA法)等による筋量測定を用いて筋力や機能の低下を確認することが出来ます.また,内臓疾患,特に女性は子宮,卵巣の病気が腰痛,下肢痛を起すことがあり,腰に問題が無い場合も遷延する場合はよく主治医と相談することが重要です.
6.脊椎側弯症・後弯症
脊椎(せぼね)が柱状につながった状態を脊柱と呼びます.正常な脊柱を横から見ると生理的に弯曲をしていますが,前(あるいは後ろ)から見ると, ほぼまっすぐです.これに対して正面から見て横に曲がっている状態を側弯と呼び, 側面から見て後方凸に曲がっている状態を後弯と呼びます.側弯症のうち大部分は学童期の後半から思春期に発生しますが,思春期側弯症は腰痛が出ないことが多いと言われております.側弯はひとたび脊柱がひどく曲がってしますと元には戻りません.したがって,弯曲が進行する前に診断して早いうちに治療を開始することが大切になります.
また, 加齢による椎間板や椎間関節等の障害,筋力低下,圧迫骨折, 神経筋疾患などにより後弯症や後側弯症を生じ,慢性的な腰痛や立位での腰痛を生じることがあります.後弯症が進むと腰痛や歩行時の腰曲がりにより長時間の立位や歩行が困難となります.また, 台に肘をついて反対側の手で洗面を行う, 手を太ももの前について歩行するといったバランス障害特有の症状が出てくることもあります.それ以外にも逆流性食道炎などの内蔵症状が出現することもあり, 日常生活の質(QOL)の低下を招きます.薬物療法や運動療法等の保存治療が基本となりますが, 保存治療で効果が得られず重度の腰背部痛で日常生活が制限される場合には, 手術が必要となる場合もあります.